Содержание
Причины патологии
Одной конкретной причины, провоцирующей рост раковых клеток в отделах прямой кишки, не существует. В медицине выделяют целый ряд неблагоприятных условий, создающий все условия для перерождения нормальных клеток в опухолевые:
- Питание – по статистике рак прямой кишки выявляется в 1,5 раза чаще у тех людей, в рационе которых присутствует много мясных продуктов, в том числе и свинины (жирная, тяжело перевариваемая пища). Отсутствие в меню злаковых, овощей и фруктов, обогащенных растительной клетчаткой, которые поддерживают нормальную перистальтику кишечника, также создает благоприятные условия для патогенных микроорганизмов.
- Гиповитаминоз (витаминная недостаточность) – недостаток витаминов А, С, Е приводит к тому, что в кишечник попадает слишком много канцерогенов (факторы и химические вещества, воздействие которых на организм человека повышает вероятность мутирования здоровых клеток в раковые).
- Лишний вес – ожирение пагубно сказывается на нормальной работе всего кишечника в целом. Лишний вес нарушает кровообращение в органе, его перистальтику, что приводит к частым запорам и как следствие к благоприятным факторам для развития недоброкачественных образований.
- Вредные привычки (злоупотребление алкоголем, курением) – никотин и алкоголь пагубно воздействуют на сосуды, ухудшают кровообращение, раздражают слизистые стенки кишечника, что способствует росту раковых клеток и развитию рака прямой кишки и других органов.
- Наследственная предрасположенность – гены входят в состав хромосом, которые передаются ребенку при зачатии. И если в процессе жизни у родителей были изменения в онкогенах (рак), отвечающих за контроль клеточного деления, то ребенку часто передаются уже мутировавшие гены. Каким образом они поведут себя в организме повзрослевшего человека и как будут контактировать с окружающей средой неизвестно. Но под воздействием неблагоприятных факторов именно они чаще всего приводят к образованию злокачественных опухолей.
- В редких случаях спровоцировать рак могут крайне неблагоприятные и вредные условия работы человека.
Важным фактором, создающим предпосылки для развития недоброкачественных образований в прямой кишке, являются предраковые патологии:
- полипы – наросты на слизистой ткани кишечника, имеющие доброкачественный характер. Небольшие новообразования, как правило, не представляют опасности. Но при интенсивном росте полипа и его размере свыше 2 см требуется постоянное наблюдение у специалиста;
- диффузный полипоз – заболевание, передающееся генетическим путем. При нем в толстом и прямом отделе кишечника образуются множественные очаги полипов. В некоторых случаях от 100 и более;
- папилломовирусная инфекция анального отверстия – вирусы вызывают перерождение клеток, изменяют их свойства, что может привести к образованию раковых очагов.
Геморрой фото начальная стадия
Начальная стадия характерна тем, что симптоматика у нее малозаметная. Незначительный дискомфорт при опорожнении кишечника зачастую подозрения не вызывает. Поэтому начальная стадия геморроя (фото 2) в основном диагностируется случайно, при плановых осмотрах. Многие люди даже не подозревают, когда у них появляется геморрой
Доктора настоятельно советуют обращать внимание на симптомы, чтобы можно было выявить геморрой на ранней стадии (фото внизу страницы)
Начинающий геморрой имеет такие признаки:
- кровяные выделения при испражнении;
- ощущения неполного опустошения кишечника;
- выделение слизистых масс;
- первая стадия геморроя вызывает дискомфорт;
- зуд, жжение, тяжесть.
Любой из симптомов может развиваться медленно, выражаться индивидуально, но крайне важно, чтобы начальная стадия геморроя была обнаружена в истоках своего развития
По гистологии
Аденокарцинома
Аденокарцинома состоит из атипичных клеток, происходящих из железистой эпителиальной ткани и сформированных в тубулярные, папиллярные и иные структуры. При этом клеточная структура может обладать различной степенью дифференцировки.
Высокодифференцированные опухоли обладают цитологическими признаками материнской эпителиальной ткани, малодифференцированные аденокарциномы лишь отдалённо напоминают исходный материал.
Аденокарциномы малодифференцированного типа отличаются более высокой агрессивностью, быстрее растут и распространяются. Соответственно, прогноз при таком типе рака менее благоприятен.
Аденокарциномы с высокой степенью дифференцирования могут развиваться годами, что повышает шансы на раннюю диагностику данного заболевания. Существует также промежуточные формы опухолей – умереннодиффиренцированные.
Фото: Аденокарцинома
Слизистая аденокарцинома
Слизистая форма, согласно своему названию, продуцирует слизь и представляет собой группы клеток, окруженных слизью. Опухоли слизистого типа также могут быть низкодифференцированными и высокодифференцированными. Слизь скапливается в структурах новообразования в виде «озёр» различной величины.
Фото: Слизистая аденокарцинома
Перстневидноклеточный
Своё название опухоли такого типа получили благодаря форме клеток, которые ввиду переизбытка в них слизи и смещению ядер к мембранам приобретают вид перстня. Состав слизистого вещества, занимающего пространство клеток, представляет собою специфический белок муцин.
Фото: Перстневидноклеточный тип
Плоскоклеточный
Плоскоклеточный ректальный рак встречается редко. Обычно он локализуется в переходной области между прямой кишкой и каналом заднего прохода. Новообразование состоит из атипичных клеток, которые принадлежат к плоскому кишечному эпителию.
Для таких злокачественных очагов характерно присутствие межклеточных мостиков и кератина. Плоскоклеточные новообразования ректального отдела может быть ороговевающим и неороговевающим – и та, и другая разновидности встречаются крайне редко.
Фото: Плоскоклеточный рак
Железисто-плоскоклеточная аденокарцинома
Ещё одна довольно редкая разновидность рака ректального отдела. Такие опухоли представлены двумя составляющими – аденокарциномой, сочетающейся с плоскоклеточным раком. То есть в типичной аденокарциноме наблюдаются мелкие фрагменты плоскоклеточной трансформации.
Недифференцированная аденокарцинома
Недифференцированные опухоли состоят из атипичных клеток эпителиальной ткани, которые не формируют структур железистого типа и не вырабатывают слизи. Клетки такого образования обычно полиморфны – то есть представляют собой различные цитологические структуры, реже встречаются мономорфные опухоли. Клетки формируют пласты или тяжи, которые разделяет скудная строма из соединительной ткани.
Фото: Недифференцированная аденокарцинома
Скирр
Скирром именуется раковая опухоль, в которой отмечается преобладание соединительной ткани над стромой. Опухоли такого типа склонны к медленному диффузному (проникающему) распространению. Чаще всего такие новообразования развиваются в желудке – в прямой и толстой кишке встречаются реже.
Другое название опухолей такого типа – фиброзный рак. Цитологические структуры в скирре представляют собой кубические клетки, которые собраны в небольшие ячейки или тяжи.
Фото: Скирр
Иногда в прямой кишке встречаются опухоли, которые не подходят ни к одному гистологическому типу. В этом случае говорят о не классифицируемом ректальном раке.
Рак анального канала тихий убийца
Иногда мы не уделяем достаточного внимания различным процессам, протекающим в нашем организме.
При походах в туалет мы особо не рассматриваем свои экскременты, а потому не замечаем, нормальный у нас кал или в нем есть кровь, сгустки и прочее.
Анальный канал — это не просто часть нашего организма, через которую выводятся фекалии, это важная составляющая желудочно-кишечного тракта, в частности, толстой кишки.
Мышцы анального канала имеют форму колец и состоят из огромного количества клеток, которые по разным причинам могут изменить свою генетику и превратиться в злокачественные.
Существуют факторы риска, которые мы можем контролировать; хотя в случае с раком, к сожалению, не все зависит только от нашего образа жизни.
Вот далеко не полный список симптомов рака анального канала.
1. Кровотечение
Это главный признак, на который мы должны обратить внимание. Конечно, кровь в кале может появляться время от времени и по другим причинам, но в этом случае нужно обязательно разобраться в чем же дело
Это вполне может быть геморрой, какая-нибудь инфекция или другое заболевание
2. Ощущение «переполненности»
У большинства пациентов, страдающих от рака анального канала, возникает ощущение «переполненности» внутри. Как будто бы в кишке скопились какие-то «массы», вызывающие зуд.
- Иногда эти «массы» затрудняют кишечный транзит, и человек может даже потерять контроль над своими анальными мышцами.
- Сначала это проходит в легкой форме, а потому незаметно. Многие не сразу обращаются к врачу, а лишь тогда, когда симптомы становятся уже более очевидными (в среднем через 6 месяцев).
3. Появление «бородавок»
Рак анального канала часто может проявляться наличием «бородавок» в анальной области. Они могут находиться внутри кишечника или снаружи. В любом случае они создают определенный дискомфорт.
Многие пациенты путают их с фурункулами, поэтому необходимо обследовать любые новообразования.
Важно: не нужно бояться или стесняться говорить на эту тему с врачом. Ваше здоровье и спокойствие куда важнее
4. Изменения, связанные с кишечным транзитом
Такие изменения знакомы всем. Все знают, что такое запор или диарея… В принципе в них нет ничего ненормального.
- Однако бывает, что люди теряют способность контролировать мышцы своего кишечника. Они просто не могут сдержать позыв к опорожнению.
- Когда же опухоль приобретает уже значительные размеры, у пациентов может появиться недержание или кровотечение в анальной области.
5. Зуд
Пациенты отмечают, что начинают как-то иначе чувствовать нижнюю часть тела. В поясничной области появляется «усталость», в области живота — некоторое давление, а еще в прямой кишке чувствуется зуд.
Очень часто люди путают такое состояние с геморроем
Ранняя диагностика имеет ключевое значение и увеличивает вероятность успеха последующей терапии.
Случается, что рак обнаруживается уже на очень продвинутой стадии, когда опухоль добирается до лимфатических узлов. В этом случае требуется более агрессивное лечение.
Сегодня в медицине появляются все новые методы и лекарства. Есть надежда, что они должны дать соответствующие положительные результаты.
Заболеваемость раком прямой кишки у женщин, что нужно знать?
Заболеваемость раком прямой кишки у женщин растет с каждым годом. С помощью регулярных осмотров и необходимого лечения ее можно резко сократить. Читать дальше »
Признаки заболевания
Болезнь не развивается быстро, чтобы опухоль захватила область прямой кишки, понадобится еще около 2 лет. Затем болезнь переходит на стенку кишки, кости таза или на соседние органы. Раковые клетки под действием движения крови и лимфы распространяются еще дальше по организму, что приводит к образованию метастазов, которые могут возникнуть в легких, в отделах печени или в близко расположенных лимфатических узлах.
Симптомы рака прямой кишки у женщин разнообразны:
- наличие кровяных выделений в кале;
- болевые симптомы в животе и в области заднепроходного отверстия;
- запор, учащение стула, понос;
- слизистые, гнойные выделения в заднем проходе;
- постоянное чувство слабости или усталости;
- метеоризм, самопроизвольное отхождение каловых масс;
- ощущение зуда в промежности;
- наличие дисфункции в половых органах;
- нарушен метаболизм, что вызывает снижение общего развития и роста больного.
Полипы, является предпосылкой к развитию онкозаболевания, т.к. практически в 100% выявленных случаев болезни, она из доброкачественной со временем переходит в злокачественную.
Рак прямой кишки у женщин имеет свои проявления, которые находятся в прямой зависимости от стадии его развития.
При начальном этапе распознать онкозаболевание не удается, а сопровождающими симптомами являются запор или наличие геморроя у пациента. При обнаружении геморроидальных шишек нужно обязательно посетить врача и выполнить колоноскопию, которая поможет на ранней стадии выявить признаки рака прямой кишки у женщин. На более поздних этапах развивается непроходимость кишечника, которая проявляется в схваткообразных болях в области живота, сопровождается частыми рвотными позывами, задержкой или недержанием стула. У больных вырабатывается анемия, что является следствием обильных кишечных кровотечений.
В последней стадии развития заболевания образуются урогенитальные свищи, а при прорастании клеток рака в мочевой пузырь, моча у пациента становится мутной и имеет запах фекалий. Наличие данных симптомов со временем приводит к развитию тяжелых форм цистита и пиелита.
Ухудшение состояния пациента: постоянное чувство усталости, резкое снижение веса, отмечается в последние периоды раковой опухоли, что вызывается общей интоксикацией организма.
По статистике симптомы раковой опухоли в прямой кишке начинают проявляться уже при наличии изъязвлений на ее стенках, при врастании опухоли. Это значит, что болезнь вошла в последнюю стадию, поэтому лечение не будет таким эффективным, как при начальных этапах развития болезни.
Диагностика
Для изучения состояния больного и постановки диагноза больному нужно обратиться к врачу-проктологу.
Если имеется подозрение на новообразование, больному назначается:
- анаскопия — при помощи вводимого в задний канал анаскопа, изучается состояние поверхности анального прохода;
- пальцевое изучение прямой кишки – помогает выполнить диагностику раковой опухоли в 85-90% случаев. Во время проведения обследования, проводится изучение сфинктера и состояния слизистой оболочки анального канала, положение ампулы. Если опухоль расположена близко к анальному проходу, обнаружить ее легко.
Оба вида диагностики простые, но очень информативны и дают возможность выявить симптомы рака прямой кишки у женщин.
Следующим этапом диагностики является проведение рентгенологического обследования, УЗИ и ректроманоскопия, которая дает возможность изучить внутреннюю поверхность слизистой поверхности кишечника. Диагностика выполняется специальным аппаратом, который вводится в полость кишки на 45-50 см.
Пациенту назначается взятие пробы кала на наличие скрытой крови, анализы крови: общий и биохимический. Чтобы рак прямой кишки, симптомы, признаки подтвердились на 100%, врач-онколог назначает МРТ, компьютерную или позитронно-эмиссионную томографии.
При проведении диагностики у женщин, дополнительно выполняется исследование влагалища, что дает возможность выявить отношение опухоли к его стенке.
Признаки рака прямой кишки у женщин значительно чаще встречаются при наличии склонности к полипозу, трещинам и воспалениям в области данного органа.
Присутствие большой численности болезней и патологических процессов, которые по своей клинической картине схожи с раковыми процессами в прямой кишке, нуждаются в проведении ранней диагностики, а также в выборе эффективного лечения.
Симптомы рака заднего прохода
Поскольку рак заднего прохода редок, а ректальное кровотечение при нем является частым симптомом, неудивительно, что 75% случаев рака анального канала изначально ошибочно диагностируют как доброкачественные состояния . Преобладающие симптомы эпидермоидного рака заднего прохода — боль и кровотечение, которые диагностируют примерно в 50% случаев . Наличие опухолевидного образования отмечает малая часть пациентов (примерно 25%). Зуд и нарушения стула возникают в том же числе случаев. Опухоли на поздних стадиях могут прорастать сфинктерный аппарат, вызывая недержание кала. Прорастание задней стенки влагалища может привести к образованию свища с отхождением кала через влагалище.
Рак анального края обычно имеет вид злокачественной язвы с приподнятым, подрытым, уплотненным краем. Опухоли в пределах заднепроходного канала могут быть невидны, несмотря на значительное распространение до края ануса, или прорастать через подвздошно-прямокишечную ямку до кожи ягодичной области . Пальцевое исследование прямой кишки обычно болезненно, при нем определяется деформация анального канала, вызванная опухолью. Поскольку рак заднего прохода имеет тенденцию к распространению по направлению кверху, возможно прорастание дистальной части прямой кишки, создающее впечатление, что опухоль растет из этого места. Пораженные лимфатические узлы могут пальпироваться при пальцевом исследовании несколько чаще, чем при диссеминирующем раке прямой кишки. Если опухоль распространяется на сфинктер, характерное уплотнение прорастающей злокачественной опухоли может ощущаться вокруг ануса.
Несмотря на то что у трети пациентов имеются увеличенные паховые лимфатические узлы, при биопсии метастазы подтверждают только у 50% из них; у оставшихся увеличение лимфатических узлов связано со вторичной инфекцией . Многие специалисты рекомендуют биопсию или тонкоигольную аспирацию для подтверждения поражения паховых лимфатических узлов, если намечается радикальное иссечение опухоли одним блоком. Отдаленные метастазы необычны для рака заднего прохода. Так, гепатомегалия — крайне редкое явление, хотя осмотр на предмет ее наличия проводить следует. Часто другие доброкачественные заболевания анального канала присутствуют одновременно с опухолями анального канала, например, свищи, кондиломы или лейкоплакия.
Симптомы и клинические проявления
Признаки, по которым можно обнаружить наличие патологии зависят от размеров новообразования, стадии развития, места локализации и характера роста раковых клеток:
- Выделение крови из анального отверстия – у 90% больных это самый частый признак появления рака. Каловые массы, проходя по протоке кишки, травмируют опухоль, располагающуюся в слизистой ткани. При маленьком образовании кровь выходит из органа в незначительном количестве (это могут быть кровяные сгустки, смешанные с калом или прожилки красного цвета). Учитывая, что на первых стадиях заболевания кровопотеря совсем небольшая, развитие анемии исключено.
- Выделение из заднего прохода слизи или гноя – симптомы рака прямой кишки, характерные для последних стадий разросшейся опухоли. Выделение слизи и гноя происходит из-за осложнений, которые вызывает образование: на поздних стадиях опухоль распадается и начинает активно распространять метастазы в соседние и отдаленные лимфоузлы и органы, вызывая сильное воспаление в слизистой ткани органа.
- Проблемы со стулом – сбои могут проявляться по-разному: частыми запорами или поносами, болезненными позывами к дефекации, метеоризмом, недержанием кала. сильным вздутием в животе. Проблемы обусловлены воспалительным процессом в слизистой ткани и мышцах кишечных стенок.
- Кишечная непроходимость – признак патологии последней стадии рака прямой кишки. Разросшийся рак полностью перекрывает протоку кишки, вызывая хронический запор (отсутствие стула более 3 дней). Начинается отравление организма застрявшими каловыми массами: больной испытывает боль, тошноту, возникает рвота.
- Сильные боли – они могут появиться и на ранних стадиях рака прямой кишки, если очаг новообразования находится непосредственно на сфинктере. Больной не может сидеть на твердых поверхностях, потому что боль усиливается. В медицине такой признак называется синдромом «табуретки». Если рак поразил верхнюю часть кишки, то нестерпимые боли возникают только при ее прорастании сквозь стенку и при повреждении раковыми клетками соседних органов.
- Тяжелые изменения в общем физиологическом состоянии человека – больной жалуется на слабость, отсутствие сил, теряет вес, аппетит, быстро утомляется. Кожные покровы изменяют свою окраску: становятся бледными, серыми, иногда землистого или синюшного оттенка. Поначалу признаки проявляют себя очень слабо, при увеличении опухоли в размерах усиливается и выраженность общего плохого самочувствия человека.
Вирус папилломы человека
Вирус папилломы человека (ВПЧ ) — один из самых распространенных вирусов на планете
Вирус папилломы человека (ВПЧ ) — один из самых распространенных вирусов на планете. Сам возбудитель болезни – это двойная цепочка ДНК с генетической информацией, окруженная защитной белковой оболочкой. Существует более 100 его разновидностей. Из них 40 вызывают заболевания у человека. В зависимости от вида возбудителя, болезнь имеет разные проявления: бородавки, остроконечные, плоские или внутрикожные папилломы и рак половых органов.
После заражения вирус проникает в ядра клеток кожи и начинает там размножаться. Так продолжается около 3-12 месяцев. Этот период называют инкубационным: вирус уже есть в организме, но внешних проявлений еще незаметно.
Потом, если иммунитет ослаблен, на поверхности кожи появляются микроскопические сосочки, состоящие из нескольких клеток. Постепенно они увеличиваются и могут вырасти до 10 сантиметров. Если же иммунитет крепкий, то папилломатоз или не проявляется совсем или происходит самоизлечение. Это может произойти у молодых людей до 25 лет, после родов или когда отступила хроническая болезнь.
Существует несколько типов папилломавирусов:
- Неонкогенные папилломавирусы (HPV 1, 2, 3, 4, 5, 63). Эта группа вирусов которые не вызывают перерождение в клетках кожи. ВПЧ 1, 2, 4 и 63 типа часто становятся причиной подошвенных и вульгарных бородавок на пальцах рук. 3 и 10 вызывают плоские бородавки, которые раньше считались тяжелой формой болезни. На самом деле, таким образом организм пытается ограничить распространение вируса. Он как бы создает вокруг пораженных клеток «саркофаг».
- Онкогенные папилломавирусы низкого онкогенного риска (HPV 6, 11, 42, 43, 44). Эти типы вируса могут со временем стать причиной раковой опухоли, но риск такого развития болезни не очень высокий. Клетки плоского эпителия кожи мутируют только если на организм влияют канцерогенные факторы: курение, плохая экология, длительный прием гормональных контрацептивов. Вирусы 6 и 11 типа часто становятся причиной развития папиллом на гортани и остроконечных кондилом на половых органах.
Как узнать внутренний геморрой
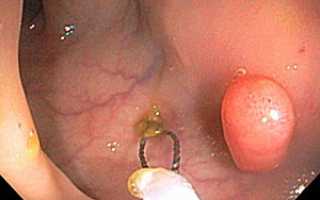
Внутренний геморрой (см. фото 5) прячет узлы внутри кишки. При поверхностном осмотре их обнаружить нельзя, для этого можно аккуратно пальцем исследовать кишку. Иначе можно обозреть только при обследовании аппаратурой. Симптомы геморроя – помарки крови в малом количестве. Тем не менее, начальная стадия геморроя зачастую никак себя не проявляет. Когда он воспаляется, узлы можно увидеть в просвете кишки. Её стенки сдавливают и травмируют узелки, что может вызвать нестерпимую ректальную боль.
Как выглядит внешний геморрой
Внешний геморрой (см. фото 6) в некоторых случаях не имеет увеличенных узлов. Зато его симптомы почти всегда отличаются характерными маленькими малозаметными уплотнениями. Последующее прогрессирование заметно увеличивает шишки геморроя (фото внизу), и они приобретают синюшный оттенок. Когда вылез узел подобного вида, ощупывать его часто нельзя – это может привести к уплотнению накопившихся сгустков; к тому же это просто очень болезненно. Внешний геморрой оперируют.
Запущенный геморрой
Запущенный геморрой (см. фото 8) довольно часто кровоточит. Статистика утверждает, что кровоточащий вид в запущенной формы наблюдается у 10 части населения. Особых отличий, которыми отличается геморрой у мужчин и у женщин, нет. Постоянно кровоточащий тромб назван последней стадией патологии. Находящиеся снаружи узлы не вправляются вообще, образуя бахромки при геморрое (фото ниже) вокруг ануса. Они часто ущемляются, больной жалуется на жжение, зуд, постоянные боли. Требуется срочная операция – воспалившиеся бахромки часто провоцируют анемию. Довольно редко, но геморрой у детей также может проявляться.
Современное лечение
Терапия зависит от стадии распространенности онкологического процесса и конкретной выгоды для каждого пациента. Однако следует учитывать и возможные осложнения после некоторых терапевтических мер.
Наиболее эффективными методами считаются:
Применение специального оборудования, которое использует высокую энергетику излучения. Воздействие лучей на онкологические формирования проводится в течении нескольких минут каждый день на протяжении 4-6 недель.
- сильная диарея и непроизвольное отхождение газов;
- воздействие на кожу, что сопровождается болью через 2-3 недели после лечения;
- выпадение волос и экстремальная усталость.
Предвидит использование цитотоксических препаратов для уничтожения раковых тканей. Лечение рака заднего прохода обычно включает введение таких средств, как «Митомицин» и «Фторурацил» (5-ФУ) или «Капецитабин».
Химиотерапия может снизить количество здоровых клеток в крови, что чревато инфицированием организма. Поэтому пациенту следует тщательно следить за здоровьем.
- быстрая утомляемость, связанная с анемией;
- плохое состояние организма в целом, что сопровождается тошнотой, выпадением волос и рвотой;
- боль во рту, вызванная язвами от препаратов.
Возможно только при небольших опухолях заднего прохода. Иногда метод представляет замену лучевой терапии или альтернативное лечение (в случае, когда иные терапевтические способы не являются возможными). Также, может использоваться для облегчения симптомов перед химиолучевой терапией.
- Местное иссечение подходит для опухолей на внешней поверхности заднего прохода. Во время операции удаляется только участок, содержащий раковые изменения. Сфинктер обычно не затрагивается, поэтому работа кишечника остается прежней. Иногда в дополнение врачи рекомендуют лучевую или химиотерапию.
- Удаление отверстия и прямой кишки. Такая операция требует использования колостомы ‒ перенаправления прямой кишки в область брюшной стенки для возможности отхождения фекалий. Эта процедура зачастую пугает пациентов. Однако, многие люди, перенесшие операцию, отмечают постепенное адаптирование и возврат к обычной физиологической деятельности через некоторое время.
Специалисты часто рекомендуют комбинированное лечение, при котором применяются две или три процедуры одновременно. Это позволяет достичь наилучшего результата.
Перспективы зависят от этапа, на котором диагностировали онкозаболевание, и способа лечения.
В целом, 60-75% людей с вышеописанным злокачественным процессом будут жить, по крайней мере, 5 лет после постановки диагноза. Некоторые пациенты живут намного дольше.
Комбинация химиотерапии и радиации уменьшает потребность в колостоме и характеризуется пятилетней выживаемостью свыше 70%.
Воздействие на рак заднего прохода с помощью хирургии актуально для пациентов, не прошедших иных способов лечения. Прогноз этого вида терапии представлен пятилетней выживаемостью в 60%.
Основные симптомы
Первые характерные признаки заболевания появляются уже на поздних стадиях его развития. Это затрудняет раннюю диагностику и своевременное лечение.
Основная жалоба больных — это наличие примесей крови в кале и анальные кровотечения.
Кроме того, дефекация сопровождается сначала незначительными болями, которые со временем становятся все сильнее и иррадируют в бедро, низ живота и половые органы.
Инвазия рака ануса в задний свод влагалища приводит к образованию ректовагинального свища. У мужчин возможно проникновение злокачественного новообразования в уретру и предстательную железу, что может вызывать дизурию. При поражении анального сфинктера развивается недержание каловых масс.
Многие пациенты отмечают давление и ощущение инородного тела в пораженной области. В области возле заднего прохода ощущается зуд, который может сопровождать больного постоянно или появляться периодически.
Рак ануса часто сопровождается запорами. Перианальные и паховые лимфатические узлы увеличиваются. На поздних стадия развития болезни наблюдается нарушение аппетита, снижение веса, слабость.
Частые вопросы
Какие симптомы рака прямой кишки могут указывать на его наличие на ранних стадиях?
На ранних стадиях рака прямой кишки симптомы могут включать в себя кровянистые выделения из прямой кишки, изменения в стуле (например, учащенные или редкие походы в туалет, чувство неполного опорожнения), а также боли или дискомфорт в области живота или прямой кишки.
Какие изменения в организме могут быть связаны с раком прямой кишки на ранних стадиях?
На ранних стадиях рака прямой кишки помимо симптомов, связанных с кишечными функциями, могут наблюдаться такие признаки, как непроизвольное похудение, слабость, усталость, а также анемия из-за потери крови через прямую кишку.
Полезные советы
СОВЕТ №1
Внимательно следите за своим здоровьем и обращайте внимание на изменения в работе кишечника, такие как появление крови в кале, чувство неудовлетворенного опорожнения кишечника или постоянные боли в области живота.
СОВЕТ №2
Регулярно проходите профилактические обследования у врача-колопроктолога, особенно если у вас есть наследственная предрасположенность к онкологическим заболеваниям или вы старше 50 лет.